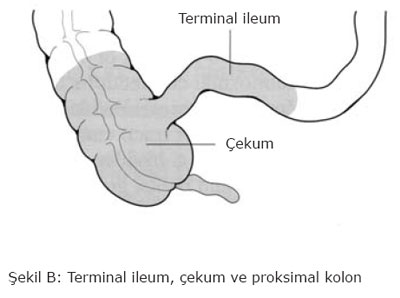
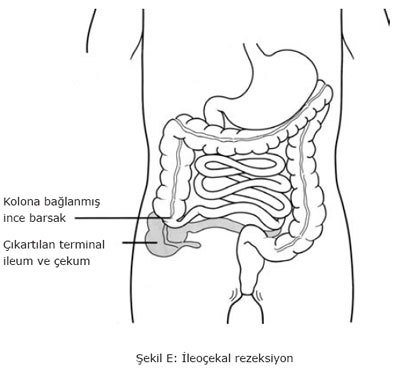
“Crohn hastalığında ve ülseratif kolitte beslenme” hasta kadar diyetisyen ve doktor için de zor bir konudur. Düzensiz barsak hareketleri, ishal, karın ağrısı, bulantı ve kilo kaybı gibi durumlar, hastaya hastalığının direk olarak beslenme ile ilgili olduğunu düşündürür. Bu nedenle bir çok hasta, aç kalma veya katı gıdalarla beslenme gibi uygun yeme ve içme alışkanlığının detaylı olarak belirlendiği kuralları bekler. Ancak, inflamatuvar barsak hastalıklarında, diyabet, lipid metabolizma bozukluğu ve gut gibi hastalıklardan farklı olarak, genelleştirilmiş bir beslenme kılavuzu yoktur. Her hasta farklıdır ve kurallar her hasta için belirlenmelidir. Hastalığın akut alevlenmelerinde beslenme, diyetin serbest bırakıldığı semptomsuz dönemlerden farklıdır. Ancak, alevlenmenin tekrarını önleyici veya tedavi edici etkisi olan bir diyet yoktur. Bütün inflamatuvar barsak hastaları için diyetlerine dikkat etmeleri önemlidir. Ancak, kurallar her hasta için değişiktir. İlaç, cerrahi girişim ve diğer destekleyici tedbirler yanında, beslenmenin düzenlenmesi bu hastalıkların tedavisinde başarının temel unsurlarından biridir. Doktoru ve deneyimli bir diyetisyen ile yakın ilişki, uygun diyet planı için hastaya yardımcı olacaktır. Bu kitapçık, inflamatuvar barsak hastalarına yönelik olarak hazırlanmıştır. Hastaların beslenmesi ile ilgili genel bilgileri ve sık sorulan soruların yanıtlarını içermektedir.
Crohn hastalığı ve ülseratif kolitin nedenleri bilinmemektedir. İkisinde de hastalığın nedeni beslenme değildir. Bununla birlikte her iki hastalıkta da bazı beslenme faktörleri vardır ki bunların hastalığın oluşmasında, gelişmesinde, klinik evresinde, sıklığında ve akut hastalık alevlenmelerinin şiddetinde rolü vardır. Birçok hastada yetersiz beslenme durumu ve kilo kaybı vardır. Aslında, inflamatuvar barsak hastalarının yaklaşık % 65-75’inde, özellikle Crohn hastalarında kilo kaybı görülür. Ayrıca hastaların %60-80‘inde kansızlık söz konusudur. Beslenme eksikliğinin önemli bir sebebi yetersiz gıda alımıdır. Bir çok hasta yemekten korkmakta, birşeyler yemenin kendisi için zararlı olduğunu, hiçbirşey yememesi gerektiğini düşünmektedir. Bazı hastalar da, çeşitli gıdalar rahatsızlık uyandırdığı için diyetlerini belirli yiyecek grupları için sınırlarlar. Ayrıca, akut atak sırasında besinlerin emilimi azalabilir ve hastalıklı barsak bölümünden protein kaybedilir. Hastalık alevlenmesi sırasında ishal, suyla beraber mineral ve vitaminlerin de kaybına neden olur. Yanlış yeme, içme hastalığın alevlenmesine neden olmaz. Hastalığın gelişmesi ve akut alevlenmelerin tetiklenmesi bir çok faktörle ilişkilidir.
Bildiğimiz kadarı ile, ne Crohn hastalığı ne de ülseratif kolit gıda allerjisi değildir. Yiyeceklerdeki allerji yapabilecek maddelerin de bu hastalıklardaki inflamatuvar aktiviteden sorumlu olması olası değildir. Bununla beraber, belirli yiyecek katkıları ve bazı karışımların, diğer faktörlerle beraber hastalığın ortaya çıkmasını kolaylaştırabileceğini gösteren bilgiler vardır. Ancak bu konuda da daha ileri çalışmalara ihtiyaç vardır.
Her hasta için değişmekle birlikte, beslenme durumu hızla bozulma eğilimine girer. Günde 5, 10 veya hatta 20 kez ishal ile belirgin su ve elektrolit kaybı olduğu için yeterli miktarda sıvı alımı sağlanmalıdır. Su ve çay genellikle iyi tolere edilirken meyve suları (özellikle portakal suyu) iyi tolere edilmez. Çaya tuz ilave edilebilir. Koyu kahve ve koyu çay barsağın çalışmasını aşırı uyarır ve bu nedenle kaçınılmalıdır.
Genel durumu bozulan hastalarda uzman kadroların (doktor, diyetisyen, hemşire) düzenlediği bir program çerçevesinde beslenme desteği yapılmalıdır. Bu, bazı özel sıvı ürünlerin içilmesi veya tüple verilmesi yoluyla olabildiği gibi bazen damar yoluyla beslenme desteğine de ihtiyaç olabilir.
Hastanın durumunun kötüleştiği gözlenir gözlenmez normal diyetten sıvı diyete geçilirse, çoğu hastada hastaneye yatmaya gerek olmaz. Ancak, bazen sıvı diyetler yetmediğinde hazır oral nütrisyon ürünleriyle desteklemek gerekir. Bunun da yeterli olmadığı durumlarda tüple beslenme planlanmalıdır. Hastalar doktorları ile sıvı ve tüp beslenmenin evde ağız yoluyla veya gastrik tüp ile alınması konusunu görüşebilir. Sıvı veya tüple beslenmenin en önemli avantajı barsak mukozasının gereken bütün besinler ve aktif maddeler ile direk temasıdır. Hazır sıvı solüsyonların uzun süre hastanın odasında tutulmaması çok önemlidir. 12 saatten fazla açık kalan şişeler atılmalıdır. Sıvı solüsyonlar kapalı olarak buzdolabında muhafaza edilmelidir. Ancak, soğuk olarak tüketilmemelidir. Solüsyonun tüketilmeden 15 dakika önce buzdolabından çıkarılması önerilir.
Tüple beslenme için ip uçları:
-
- Uzun süreli sıvı ile beslenme gerektiren hastalarda nazogastrik tüp yerleştirmek daha kullanışlı olabilir,
-
- İlk gün 300-500 ml ile başlayıp, kademeli olarak ve yavaşça miktar artırılmalıdır,
-
- Yeterli miktarda sıvı alındığından emin olmak gerekir,
-
- Farklı aromadaki formüller kullanılabilir,
-
- Laktoz içermeyen solüsyonlar tercih edilmelidir,
- Günlük ihtiyacı karşılayacak dengeli ürünler seçilmelidir,
- Yüksek osmolariteli ürünleri tolere etmekte sorun varsa, düşük osmolariteli ürünlere dönmek uygundur.
Damar yoluyla (parenteral beslenme), enteral beslenmenin yapılamadığı veya yetersiz kaldığı durumlarda besin ögesi içeren solüsyonların, santral ven kateteri yardımıyla direk kan dolaşımına verilmesidir. Böylece mide ve barsak sistemi tamamıyla dinlenir. Bu durumun, hem avantaj hem de dezavantajı vardır. Barsak hücrelerinin fonksiyonlarını yitirmesini önlemek için, hastalar mümkün olan en kısa zamanda, parenteral beslenmelerine ilave olarak oral veya tüp ile beslenmeye başlatılmalıdır. Parenteral beslenme, bazı durumlarda belirli koşullar sağlanarak evde uygulanabilir.
İlk günlerde, oral gıda ile hastanın enerji ve protein gereksinimlerini tamamen sağlamak mümkün olmayacaktır. Bu nedenle parenteral veya enteral beslenmeye de devam edilmelidir. Sıvı oral destek solüsyonları her hastada kullanılmalıdır. Normal diyete dönüş daima kademeli olmalı, lif ve şeker az olmalı ve laktoz içermemelidir.
Hastanelerde, inflamatuvar barsak hastalarına hafif diyet verilir. Bu diyete taburcu olduktan sonra devam etmek gerekli değildir. Birçok hastanede, Crohn ve ülseratif kolitli hastaların diyeti şeker veya laktoz içermez, margarin yerine tereyağı kullanılır. Buna ihtiyaç olduğu sürece devam edilebilir ancak bu süre mümkün olduğunca kısa olmalıdır. Hastanın genel durumunda düzelme ve inflamasyon belirtilerinin gerilemesinden sonra normal diyete geçilebilir.
Hastalar açık çay, peksimet, yulaf veya beyaz ekmeğe başlayabilir. Bunlar tolere edilirse, pişirilmiş meyve ve sebze, patates, pirinç, makarna az yağlı peynir, biftek, kümes hayvanları ve balığa geçilebilir. Son olarak da tereyağı, margarin, sıvı yağ, et ve peynir ilave edilir. Bunlarda da sorun yoksa artık hasta tümüyle normal diyete dönebilir.
Normal diyete geçiş
- Çay (şekerli), peksimet, beyaz ekmek, yulaf,
- Reçel, bal, pişirilmiş meyve / sebze (gerekirse
- süzülmüş), patates (gerekirse ezilmiş), pirinç, makarna,
- Biftek, süt, süt ürünleri, balık, kümes hayvanları, beyaz peynir,
- Tereyağı, margarin ve sonra hafif normal diyete geçiş.
Hiç kimse, hangi yiyeceği tolere edip edemeyeceğini veya hangisinin karın ağrısı, ishal veya şişkinlik gibi yakınmalara sebep olacağını söyleyemez. Ne doktorunuz, ne diyetisyeniniz, ne de bir başka hasta, kitap veya başka bir şey sizin toleransınızın nasıl olacağını söyleyemez. Bunu kendiniz bulmalısınız.
Detaylı beslenme günlüğü bu konuda yardımcı olabilir. Uzun süreli olarak ne ve ne zaman yediğinizin kaydını tutmalısınız. Barsak hareketleri, karın ağrısı, şişkinlik gibi yemekle ilgili değişiklikleri ve tam zamanlarını da bu notlara ilave etmelisiniz. Bunu yaparsanız, kısa sürede neleri tolere etmediğinizi belirleyebilirsiniz. Bu besinlerden kesinlikle kaçınınız! Birkaç hafta sonra yiyecekleri tekrar test edebilirsiniz.
Genellikle iyi tolere edilemeyen besinler şunlardır: Baklagiller, çiğ sebzeler, meyve suyu (özellikle turunçgillere ait meyve suları), lahana, soğan, yağlı ve asitli besinler ve süt (laktoz intoleransı). Yine de verilebilecek genel öneriler yoktur. Her hastanın reaksiyonu farklıdır.
Bütün inflamatuvar barsak hastalarına en önemli tavsiye:
Tolere edebildiğiniz her şeyi yiyin fakat beslenme günlüğü tutun!
İnflamatuvar barsak hastaları sağlıklı insanlar gibi günde en az 1,5 litre sıvıya ihtiyaç duyarlar. Akut alevlenmelerde ishal ile kaybedilenin yerine koymak için daha fazla sıvı tüketilmelidir. Bu sırada gözlenen kilo kaybının nedeni artan sıvı kaybıdır. Meyve suları (özellikle turunçgillerin suları) birçok hastada barsağı irrite eder. Koyu kahve ve çay barsak hareketlerini artırır ve ishali uzatabilir veya şiddetlendirebilir. Alkollü içecekler, inflamatuvar barsak hastaları için problemdir. Bununla birlikte, alkol ile inflamatuvar barsak hastalığı gelişmesi arasında bir ilişki yoktur.
Crohn hastalığının akut atağını yaşayan hastalarda sık olarak laktoz (süt şekeri) intoleransı gelişir. Laktaz aktivitesi inflamasyon nedeni ile azalabilir ve bu laktozun glikoz, galaktoz gibi şeker bileşimlerine parçalanmasında azalma ile sonuçlanabilir. Laktoz, ince barsak mukozasında üretilir ve laktaz enzimi tarafından parçalanır. İnflamasyonun olduğu membran daha az laktaz üretir.
Bu, barsağın alt kısımlarına daha çok laktoz ulaşmasına neden olur ve daha fazla su tutulur. Barsaktaki bakteri laktoz tüketir ve barsak hareketlerini artıran laktik asit gibi asitleri üretir. Barsak hareketlerinin ve su içeriğinin artmış olması ishalle sonuçlanır. Akut alevlenmelerde, ishalin daha çok artmasını önlemek için süt, süt ürünleri, puding, tart, hazır yiyecekler veya çikolata gibi sütle yapılmış yiyeceklerden kaçınılması önerilir. Normal diyete laktoz içermeyen yiyecekler ile başlanmalıdır. İnflamatuvar barsak hastalarında laktoz intoleransı genel popülasyona göre sıktır.
Laktozun akut alevlenmelerde tolere edilememiş olması, bunun semptomsuz dönemlerde de devam edeceği anlamına gelmez. Ama yine de bazı hastalarda kalıcı laktoz intoleransı görülebilir.
Laktoz intoleransında öneriler:
- Süt, süt ürünleri ve bunlardan yapılmış yiyeceklerden kaçınılmalı.
- Ekşitilmiş süt ürünleri (yoğurt ve peynir) genellikle tolere edilir.
- Kendinizin laktoz toleransınızı test edin.
- Gerekirse laktaz takviyesi yapın.
Süt proteinin ülseratif kolitte önemi çok büyüktür ve süt proteini toleranssızlığı ülseratif kolitte Crohn hastalığından daha sık görülür. Birçok hasta süt proteinini iyi tolere edemez ve bu nedenle bundan kaçınmalıdır. Sütte, süt ürünlerinde ve birçok hazır yiyecekte bulunur. Bilimsel çalışmalar süt proteini içermeyen diyetleri tüketen hastalarda akut alevlenmelerin daha çabuk gerilediğini ve hastalığın yeniden başlama oranının daha düşük oluğunu göstermiştir. Bu nedenle, hastalar akut alevlenmelerde süt proteini içermeyen diyetler tüketmelidirler.
İstatistikler, Crohn hastalarının bebeklik döneminde inek sütü aldıklarını göstermektedir. Anne sütü tüm çocukları inflamatuvar barsak hastalıklarına karşı korur.
Kimyasal olarak değiştirilmiş yağların, yani margarinlerin Crohn hastalığını ilerlettiğine ait bazı tahminler vardır. Bu iddia margarin tüketimi ile hastalık sıklığı arasındaki pozitif ilişkiyi rapor eden çalışmalara dayanır. Örneğin, İsviçre Avrupa’da en çok margarin tüketimi olan yerdir ve aynı zamanda Crohn hastalığının da en sık görüldüğü yerdir. Diğer taraftan Fransa en az margarin tüketildiği ve Crohn hastalığının daha az saptandığı ülkedir.
Bu soru cevaplanıncaya kadar, hastalar margarin yerine tereyağı kullanmayı düşünebilir. Tereyağ az miktarda laktoz ve süt proteini içerir. Kızartma için hidrojenle doyurulmuş yağlar (hindistan cevizi, palmiye yağı) yerine sebze yağları (mısır, ayçiçeği, zeytinyağı veya soya yağı) tercih edilebilir.
Bitkilerde bulunan lif veya kabuklar sindirimi zor fibrinli maddeleri kapsar. Çalışmalar, fazla miktarda liften zengin diyet tüketen hastalarda (özellikle ülseratif kolitte) hastalığın tekrar meydana gelme sıklığının daha düşük olduğunu göstermektedir.
İnflamatuvar barsak hastalığının gerçek sebebi bilinmezken, tartışılan birçok muhtemel sebepten biri diyette azaltılan lif içeriği ve rafine edilmiş şeker tüketim miktarının artmış olmasıdır.
Lifli diyetin pozitif etkilerinin nedenleri açık değildir. Lif, barsaktaki vücut için toksik olan maddelere bağlanır ve emilmelerini engeller.
Liften zengin diyet ürünleri; kepekli tahıl ekmeği, lahana, muz, pişirilmiş sebze ve meyveler, ezilmiş patates, elma sosu, iyi öğütülmüş un ve bundan yapılmış ekmek gibi yiyeceklerdir.
Ancak, ince barsakta daralmış bir saha varsa barsak, içeriğini ileriye itebilmek için daha kuvvetle kasılmak zorundadır. Bu da kramp tarzında karın ağrısına neden olur. Bu nedenle darlık olan hastalarda lifli gıdalar pek fazla önerilmez.
Bazı besin lifleri prebiyotikler olarak bilinir. Birçok süt ürünü, özellikle yoğurt prebiyotik içerir. Prebiyotikler normal bakterilerin, maya ve patolojik bakterilerin aşırı çoğalmasını önlemesine yardımcı olur. Prebiyotikler barsak florasını destekler, barsak bağışıklık sistemi ve barsak hücrelerine yardım eder.
Probiyotikler mide ve barsak pasajı boyunca yaşamını sürdüren bakterilerdir. Kalın barsağa ulaşabilir ve orada yaşayabilirler. Burada, barsak duvarlarına yerleşerek, onu patolojik mikroorganizmalara karşı korurlar. Probiyotikler Crohn hastalığı ve ülseratif kolitin tedavisinde faydalıdırlar.
Birçok çalışma, Crohn hastalarının normal insanlardan çok daha fazla şeker ve şeker içeren ürünleri tükettiklerini göstermektedir. Ama birçok hasta şekeri iyi tolere edemez. Şeker, barsak mukozasının geçirgenliğini artırır. Bu da toksik ve allerji maddelerinin emilimini artırabilir.
Her hasta, az şekerli diyet ile yakınmalarının nasıl etkilendiğini test etmelidir. Genelleştirilmiş öneriler yapılamaz. Şekerin kendisi veya şeker içeren gıdalar İBH‘nın nedeni ya da kötü gidişin sorumlusu değildir. Ancak akut alevlenmelerden sonra normal diyete dönüş her zaman şekersiz olmalıdır.
Birçok çalışmada, balık yağının inflamasyonu azaltıcı sonuçları gösterilmiştir. Bu etki ülseratif kolitte, Crohn hastalığına göre daha çok görülmüştür. Temel sorun yüksek miktarda (yaklaşık 10 g’lık kapsül) balık yağı tüketilmesinin nasıl olacağıdır.
Genel anlamda, hastalara balık yağı kapsülleri yerine haftada iki, üç kez balık yenilmesi önerilebilir. Somon, ringa balığı gibi balıklar kolayca sindirilir. Bunlar omega- 3 yağ asitleri ve yüksek protein içerirler.
Çinko eksikliğine, Crohn hastalarında ülseratif kolitli hastalardan daha çok rastlanır. Çinko eksikliği, tablet, kapsül veya parenteral uygulanan beslenme solüsyonları ile giderilebilir. Çinko kullanımının, iltihabi olaylara faydalı etkisi vardır ve vücudun bağışıklık sistemini kuvvetlendirir. Çinko esas olarak dışkı ile kaybedildiğinden, ciddi ishal vakalarında sorun olabilir. Çinko takviyesi ishal iyileşmesini hızlandırır.
Çinkodan zengin diyet uygulanması, sadece birkaç yiyeceğin yüksek miktarda çinko içermesinden dolayı zordur. Bunlar et ve istiridyedir. Bitki içerikli besinler genellikle az çinko içerir ve genellikle de çinko emilimini engellerler.
Bütün hastalar, hastalığın alevlenmemesi için beslenmeyle ilgili alınması gereken önlemler konusunda bilgilenmek ister. Ancak, inflamatuvar barsak hastalarında inflamasyonun yeniden meydana gelmesini önleyecek bilinen bir diyet veya beslenme formu yoktur. Sulfasalazin alan hastalarda folik asit absorbsiyonu azalır, bu nedenle bu hastalarda folik asit ilavesi yararlıdır.
Semptomsuz dönemlerde beslenme önerileri:
- Besin ihtiyaçlarınızı karşılayacak kadar yiyin (vücut ağırlığının her kg’ı için 38-45 kcal, yüksek proteinli yiyecekler, vitamin ve mineraller)
- Tolere ettiğiniz her şeyi yiyin (Beslenme günlüğü kullanarak yiyeceklere toleransınızı test edin)
- Lifden zengin yiyecekleri çok yiyin
- Hiç şeker kullanmayın (kullanacaksanız da az olsun)
- Beyaz unla yapılmış ürünlerin yenmesini sınırlayın (beyaz ekmek gibi)
- Doymuş yağlardan kaçının (margarin)
- Laktoz toleransızlığı varsa laktozdan kaçının
- Düzenli balık yiyin
Doğru vücut ağırlığı önemlidir.
Beslenmenin iyi durumda olması, genel sağlık durumunun iyi gitmesine yardımcıdır. Beslenme durumu iyi olan hastalar, inflamasyonun etkilerine karşı malnütrisyonlu hastalardan daha iyi dayanırlar. Hastaların kilosu, normal ağırlıkların % 20’sinden düşük olmamalıdır.
Kilogram olarak normal ağırlık = Boy(cm)-100
(Broca İndeksi)
Örnek: Boy = 176 cm Normal ağırlık= 176-100=76
Çok kısa veya çok uzun şahıslarda normal ağırlık Broca indeksine göre hesaplanırsa bulunan değer çok düşük veya çok yüksek bulunabilir. Broca indeksi sadece uzunluğu 160 – 190 cm olan hastaların normal ağırlığını belirlemede kullanılmalıdır.
Enerji gereksinimleri:
Her bireyin enerji gereksinimi yaş, cinsiyet, fiziksel aktivite durumu, ağırlık ve uzunluk gibi faktörler nedeniyle farklılıklar gösterir. İnflamasyon varlığı enerji gereksinimini artırır.
Crohn ve ülseratif kolitli hastalarda enerji ihtiyacı aşağıdaki formülle kolayca hesaplanabilir.
Kg olarak vücut ağırlığı x 38
(normal kilolu hastalarda semptomsuz dönemlerde)
Kg olarak vücut ağırlığı x 45
(akut alevlenme sırasında veya düşük kilolu semptomsuz hastalarda)
= Günlük enerji gereksinimi (kalori = kcal)
Protein gereksinimleri:
İnflamatuvar barsak hastaları daha çok proteine ihtiyaç duyar. İBH hastaları vücut ağırlıklarının her kilosu için yaklaşık 1,2 gr protein tüketmelidir.
Yüksek proteinli yiyecekler:
- Et (çiğ etin her 100 gramında 20-25 g protein)
- Balık (çiğ balığın her 100 gramında 20-28 g protein)
- Kümes hayvanları (her 100 gramında 22-28 g protein)
- Yumurta (1 yumurta 7 g protein sağlar)
- Süt ve süt ürünleri (1 bardak süt veya bir kap yoğurt 5 g, bir dilim peynir 5-10 g protein sağlar)
- Diyet makarna (soya yağıyla pişirilmiş, 100 gramında 7 g protein)
Başlama Listesi:
Hastalık tanısı konduktan sonra öncelikle yapılması gereken şey dokunan gıdaların saptanması olmalıdır. Yediğinizde veya içtiğinizde ishal, karın ağrısı, bulantı, şişkinlik yapan gıdaları saptayınız. Böyle bir liste oluşturabilmek için aşağıdaki başlama listesinden gıdalarınızı seçiniz. Bunların arasında size dokunanları listeden çıkartın.
Ekmek, yağsız beyaz peynir, bal, iyi pişmiş et, tavuk, balık, pirinç pilavı, az yağlı makarna (salçasız kıyma, beyaz peynir eklenebilir), haşlama patates, haşlanmış sebze, komposto, açık çay.
Bunlardan yakınmanız yok ise yumurtayı deneyebilirsiniz. Dışkı sayısı ve miktarınız arttı, karnınızda şişkinlik, ağrı oldu ise yumurtayı listenizden çıkartırsınız. Yavaş yavaş aynı yöntemle gıdaları deneyip, dokunmayan gıdalardan bir liste yapabilirsiniz. Nohut, kuru fasulye, mercimek, çiğ sebze, portakal, mandalina, greyfurt, limon, turşu, lahana, soğan, yağlı ve kızarmış gıdalar baharatlar, gaz ve şişkinliğe neden olabilir. Koyu kahve ve çay barsak hareketlerini artırır. Bu gıdalardan kaçınmanız uygun olur. Süt ve sütlü besinler ishal veya şişkinlik yapıyorsa diyetinizden çıkartmanız gerekecektir. Unutmayın ki size süt, sütlaç, muhallebi dokunurken yoğurt dokunmayabilir. Sizin bunu deneyerek bulmanız gerekecektir.
Salata için başlangıç diyetini uygularken, soyulmuş domatesten başlayın. Sonra çeşitlendirebilirsiniz. Meyvelerinizi kabuğunu soyarak yiyin ve sert olmamalarına özen gösterin.
Hastalığınız zaman zaman alevlenebilir. Bu dönemlerde gıdanıza özen göstermeniz ve başlangıç listesine dönmeniz gerekebilir.
Kortizon kullanıyorsanız kilo artışınız olacaktır. İlaç aldığınız sürede tuzu azaltır veya keserseniz ilacın bu etkisi azalacaktır.
Kaynak: Anonim

 Rutin klinik kullanımda Şekil 2’de gösterilen kolonoskoptan yararlanılmaktadır. Bu alet esnektir ve barsağın kıvrımlarına uyum sağlayabilmektedir. Barsağın iç kısmını bir ışık ve kamera yardımı ile gösterebilmekte ve bazı olgularda ince barsağın son kısmına kadar ilerleyebilmektedir. Kolonoskopi işlemi sırasında özel geliştirilmiş bazı aletleri kullanarak barsaktan doku örnekleri alınabilmektedir. Ayrıca kolonoskopi büyümüş kitleleri (polip) çıkartmak, kanamayı durdurmak ve anormal daralmaları (stenoz) genişletmek için de kullanılabilmektedir. Kalın barsakta bulunabilecek yabancı cisimler de bu yolla çıkartılabilmektedir.
Rutin klinik kullanımda Şekil 2’de gösterilen kolonoskoptan yararlanılmaktadır. Bu alet esnektir ve barsağın kıvrımlarına uyum sağlayabilmektedir. Barsağın iç kısmını bir ışık ve kamera yardımı ile gösterebilmekte ve bazı olgularda ince barsağın son kısmına kadar ilerleyebilmektedir. Kolonoskopi işlemi sırasında özel geliştirilmiş bazı aletleri kullanarak barsaktan doku örnekleri alınabilmektedir. Ayrıca kolonoskopi büyümüş kitleleri (polip) çıkartmak, kanamayı durdurmak ve anormal daralmaları (stenoz) genişletmek için de kullanılabilmektedir. Kalın barsakta bulunabilecek yabancı cisimler de bu yolla çıkartılabilmektedir.